③ 被害者請求拒絶型
病院は治療費の清算のために、保険会社に診断書やレセプトを送ります。他方で、後遺障害診断書の場合は、多くの医師・病院は、後遺障害診断書は患者から依頼されるため、文書代は患者が支払い、出来上がった後遺障害診断書や画像は患者に渡されます。
この点、後遺障害診断書を保険会社に送って後遺障害手続きを進めていく事前認定の方式をとるか、あるいは、被害者ご自身(代理人)で自賠責調査事務所に直接、必要な資料をすべて送って後遺障害続きを進めていく被害者請求(自賠責法16条)の方式をとるか、の選択ができるようになります。他のブログでも記載があるように、保険会社が一括意見書(依頼者がどんな人か等を担当者視点でまとめたもの)を提出することのリスクや、多忙な保険会社の担当者が資料不足のまま申請されてしまうリスクを回避するため、資料をすべて確認した上で安心して手続きを進めていけます。つまり、手続きの透明性から被害者請求を弊所としてはお勧めしております。このような事情を知った被害者さんの多くは、当然に被害者請求を希望します。
しかし、医師の中には稀にですが、後遺障害診断書を患者(依頼者)に渡さず、保険会社に直送することがあります。被害者請求を知らずに悪気無くやっていた医師もおりましたが、他方で、被害者請求の存在を知った上で、あえて無視して保険会社に直送する医師もおりました。(患者が診断書を改ざんするとでも思うのでしょうか? 過去のケースでは、保険会社の担当者は、病院から後遺障害診断書が届いたのと同時に事前認定されてしまい、等級認定された場合もありましたが、資料の提出不足で非該当になり、異議申立てで等級が認定された場合もありました。診断書の内容を精査せず、提出書類も吟味せず、審査に回されてしまうことになるので、患者も私達も冷や冷やなのです。 被害者請求は、国が法律で定めた、交通事故の被害者に認めた、交通事故被害者の為の、大切な権利です。 しかし、医師・病院の方針で保険会社に後遺障害診断書を送られてしまい、被害者の知らない間に結果が出されることもあるという現実があります。弊所ではそのリスクをなるべく回避するために、症状固定後、後遺障害診断書を医師に依頼した日または近日中に、連携弁護士あるいは被害者さんから、保険会社の担当者に被害者請求する旨、宣言しています。これは、一括払いを続けてきた保険担当者への礼儀でもあります。 ④ 交通事故の診察拒否型
医師も様々で、中には交通事故の被害者を診ない方針の医師・病院もあります。この場合は、やむを得ないので違う病院を探すことになります。はじめから診れない方針であることを教えて頂ける分、以前のケース(特に①~②)と比較すればとても紳士的といえます。





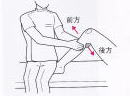 動揺性、それが5mm前後であれば、多くは保存療法を選択します。リハビリでは、大腿四等筋を鍛えて弱くなった靱帯を助け、膝の安定性を確保することが目標となります。また、靱帯の完全断裂、又は1~2cmを越える高度な動揺性を示す場合、このレベルでは歩行に支障をきたすので手術(靱帯の再建術・・・膝蓋腱等から移植することもあります)の判断となります。
動揺性、それが5mm前後であれば、多くは保存療法を選択します。リハビリでは、大腿四等筋を鍛えて弱くなった靱帯を助け、膝の安定性を確保することが目標となります。また、靱帯の完全断裂、又は1~2cmを越える高度な動揺性を示す場合、このレベルでは歩行に支障をきたすので手術(靱帯の再建術・・・膝蓋腱等から移植することもあります)の判断となります。 よく言えば「総合判断」、悪く言えば「曖昧」です。したがって、賠償上の判断基準と臨床上の計測・判断が繋がらない、または食い違うことが起きてしまいます。本例もその代表例です。これでは、明確な基準から正確な判断を求める、ある意味真面目な医師は記載に迷うと思います。一方、手で関節を引っ張って、なんとなく「前方1cm」と賠償上の目安に乗って記載して頂ける医師もおります。
よく言えば「総合判断」、悪く言えば「曖昧」です。したがって、賠償上の判断基準と臨床上の計測・判断が繋がらない、または食い違うことが起きてしまいます。本例もその代表例です。これでは、明確な基準から正確な判断を求める、ある意味真面目な医師は記載に迷うと思います。一方、手で関節を引っ張って、なんとなく「前方1cm」と賠償上の目安に乗って記載して頂ける医師もおります。
 (4)外分泌機能と内分泌機能の両方に障害が認められる場合
(4)外分泌機能と内分泌機能の両方に障害が認められる場合 続きを読む »
続きを読む »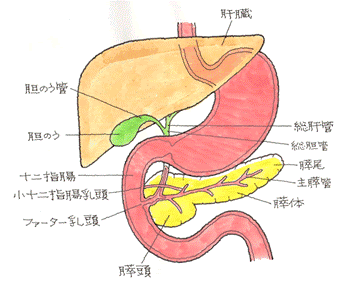



 話を戻しますが、現代であっても、親が医師であれば、若手医師にとって家にベテラン医師がいる恵まれた境遇となります。あらゆる職業で、世襲そのものは決して悪い事ではないと思います。私の解釈では、不正をしてでも(つまり、能力が担保されない子に)無理に世襲させることが諸悪の根源であり、機会均等は原則、ルールは常にフェアであるべきと思います。能力が担保されない医師に苦労させられるのは患者です。私達も仕事柄、問題のあるドクターを何度も目にしています。では、一切の不正を廃し、跡継ぎが医師試験に受からない院は廃業させるべきでしょうか・・。
話を戻しますが、現代であっても、親が医師であれば、若手医師にとって家にベテラン医師がいる恵まれた境遇となります。あらゆる職業で、世襲そのものは決して悪い事ではないと思います。私の解釈では、不正をしてでも(つまり、能力が担保されない子に)無理に世襲させることが諸悪の根源であり、機会均等は原則、ルールは常にフェアであるべきと思います。能力が担保されない医師に苦労させられるのは患者です。私達も仕事柄、問題のあるドクターを何度も目にしています。では、一切の不正を廃し、跡継ぎが医師試験に受からない院は廃業させるべきでしょうか・・。
 続きを読む »
続きを読む »