どーも、金澤です。

私は、TFCC損傷の患者を何人か施術したことがあります。
整形外科でMRIを撮影して、明らかにTFCC損傷で診断名が付き、整骨院に来た患者。
これはTFCCだろ。と言うことでMRIを撮らせた患者。
今は交通事故被害者救済の為に日々身体と向き合っているわけではありますが。
今日はTFCC損傷について掘り下げていこうと思います。
TFCC損傷とは何か(TFCC損傷=Triangular Fibrocartilage Complex injuries)
三角繊維軟骨複合体損傷です。
では、三角繊維軟骨複合体とは何か。
➀三角線維軟骨
②三角靱帯
③尺骨三角骨靭帯
④尺骨月状骨靭帯
⑤掌側橈尺靭帯
⑥尺側側副靱帯
⑦背側橈尺靭帯
主にこの7つの組織が複合して、尺骨と手根を支えています。
写真で見る通り、橈骨側は手首にピッタリ関節しているのですが、尺骨側は少し隙間が空いていますね。そこを、この4つの組織が支えているのです。
この三角繊維軟骨複合体(=以下TFCCと呼ぶ)は、意外と簡単に痛めます。
外傷型と変性型があります。
変性型はテニス等、手首を酷使するスポーツや年齢が上がるにつれて軟骨がすり減っていったり、靭帯が固くなり何かの拍子で炒めたりします。
外傷型は、交通事故や転倒して手をついた際に良くおこります。
TFCC損傷にも程度がある
同じTFCC損傷でも、受傷起点や痛めた場所により、完治までの期間や治療方法、損傷の程度が変わってきます。
一番重症なのが、やはり尺骨突き上げ症候群を合併したTFCC損傷です
尺骨突き上げ症候群とは、強い外力により、尺骨が手関節にめり込むように突き上げられ、その結果、手根骨と尺骨の隙間を埋める軟骨を壊してしまうのです。
この状態だと、手術になる事が多いです。
突き上げられた尺骨を短縮させるため、尺骨を切り、傷付いた組織を修復します。
ここまでの重篤なTFCC損傷であれば、12級か14級は付くでしょう。
TFCCの靭帯損傷の場合は保存療法・手術療法どちらの可能性もあり。
これは受傷起点や、痛みのレベルにもよりますが、
通常TFCC損傷の第一段階の治療は炎症を抑える飲み薬と固定による安静から始まり、痛みが酷い場合は直接ステロイド注射を打ち込みます。
ステロイド注射と固定の治療を続けると、通常であれば2~3ヶ月で収まります。
手首を動かした時に痛みが出るのがTFCC損傷ですが、急性期や、症状が酷い場合は安静にしていても痛みます。
ステロイドと固定を続けても安静時痛がひかない場合は、手術になる事が多いです。
つまり、もしもTFCC損傷で後遺症が付くとしたら、はっきりとした受傷起点(この衝撃なら靭帯もやられるな。軟骨もやられるな)とイメージできるだけの受傷起点。
身体なので、稀に軽微な受傷起点で重症化する事もありますが
治療内容は最低でもステロイド注射を定期的に打っていると、それだけ痛みがあるのかと、私なら思います。
手術をしているのも、非常に辛い状況なのだと分かりますね。
ちなみに整骨院でTFCCの施術は、靭帯などが炎症が起きていたら、超音波などで深部の血流をよくして炎症を早く収め、組織の修復を早める効果があります。
その後は硬くなった靭帯を柔らかくする施術。
関節液が足りなければ補い、多ければ吸収させる。
固定はピンポイントで必要最低限の固定で最大の効果を発揮できるようにします。
こうして関節の状態を常に良好に保つことで、回復は早くなり、治った後も良好です。
整形ではここまで時間をかける暇はないので、サブ的な役割で整骨院を利用するのがいいかなと思います!
今日はTFCCについてまとめてみました。
 続きを読む »
続きを読む »
 こちらも大人気、アイヌブームの火付け役『ゴールデンカムイ』、もはや令和のスカーフェイス代表、ご存じ「不死身の杉元」登場!
こちらも大人気、アイヌブームの火付け役『ゴールデンカムイ』、もはや令和のスカーフェイス代表、ご存じ「不死身の杉元」登場!


 病院の協力なしの戦いはキツいです
病院の協力なしの戦いはキツいです

 主訴を絞り込むことこそ、正確な後遺障害診断につながります
主訴を絞り込むことこそ、正確な後遺障害診断につながります
 続きを読む »
続きを読む » どーも、金澤 炭治郎です。 今日から大ヒット「鬼滅の刃」に便乗です!
どーも、金澤 炭治郎です。 今日から大ヒット「鬼滅の刃」に便乗です!


 めまいと言えばヒッチコックの映画、そして、事務所の売上表を見る時でしょうか
交通事故などの外傷に限らず、めまいに悩まれている方は多いと思います。めまいの原因は様々で、眼神経そのものに原因がある場合、耳の三半規管の異常、脳神経の影響、自律神経の障害など・・それぞれ、受診科も違いますので、まず、原因部位を特定しなければなりません。まして、交通事故によるむち打ちで発症した場合、その立証は険しい道です。最初から医師と検査設備に恵まれることなど稀です。また、賠償上の理由からですと、本例のように医師が取り合ってくれません。
本件は「外側半規管耳石症(クプラ型)」が診断されたものです。運よく、検査や診断書が整ったので等級認定に至りました。秋葉事務所としても、事務所の経験則に大いに寄与する、貴重なケースとなりました。
めまいと言えばヒッチコックの映画、そして、事務所の売上表を見る時でしょうか
交通事故などの外傷に限らず、めまいに悩まれている方は多いと思います。めまいの原因は様々で、眼神経そのものに原因がある場合、耳の三半規管の異常、脳神経の影響、自律神経の障害など・・それぞれ、受診科も違いますので、まず、原因部位を特定しなければなりません。まして、交通事故によるむち打ちで発症した場合、その立証は険しい道です。最初から医師と検査設備に恵まれることなど稀です。また、賠償上の理由からですと、本例のように医師が取り合ってくれません。
本件は「外側半規管耳石症(クプラ型)」が診断されたものです。運よく、検査や診断書が整ったので等級認定に至りました。秋葉事務所としても、事務所の経験則に大いに寄与する、貴重なケースとなりました。

 神経麻痺など難しい案件、どんと来い!
神経麻痺など難しい案件、どんと来い!
 続きを読む »
続きを読む » 続きを読む »
続きを読む »


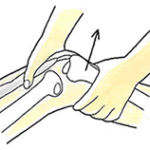 断言します、テロスより徒手による撮影がベターです。機会あれば、依頼者さまのご許可を頂き、徒手によるストレス画像をお見せしたいと思います。
断言します、テロスより徒手による撮影がベターです。機会あれば、依頼者さまのご許可を頂き、徒手によるストレス画像をお見せしたいと思います。
 続きを読む »
続きを読む » 山梨の病院は任せて!
山梨の病院は任せて!
 自賠責保険は、その後遺障害の審査上、診断書の計測値を必ずしも真に受けていません。必ず、関節が曲がらなくなる理由を画像に求めます。つまり、画像上、骨が曲がって癒合した、関節面に不整が残った、靭帯の断裂が影響したなど、物理的に曲がらないことが確認できなければ、可動域の数値を疑います。もしくは、神経麻痺で動かない場合も、筋電図検査で数値を確認できなければ認めません。関節の角度だけで判断してはいないのです。
詳しくは、7年前の記事をご覧下さい。⇒
自賠責保険は、その後遺障害の審査上、診断書の計測値を必ずしも真に受けていません。必ず、関節が曲がらなくなる理由を画像に求めます。つまり、画像上、骨が曲がって癒合した、関節面に不整が残った、靭帯の断裂が影響したなど、物理的に曲がらないことが確認できなければ、可動域の数値を疑います。もしくは、神経麻痺で動かない場合も、筋電図検査で数値を確認できなければ認めません。関節の角度だけで判断してはいないのです。
詳しくは、7年前の記事をご覧下さい。⇒ 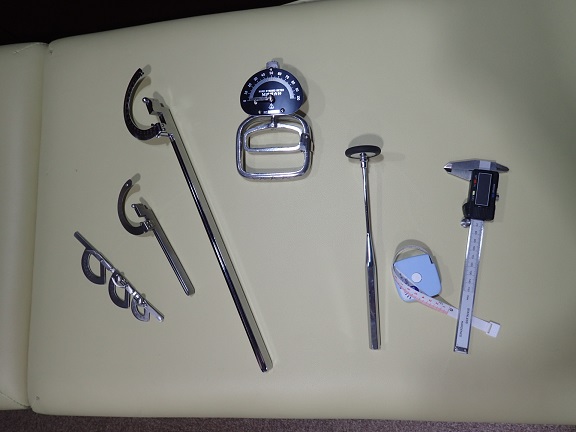 続きを読む »
続きを読む » 現在、”故人の後遺障害申請”、4件目を継続中です。
現在、”故人の後遺障害申請”、4件目を継続中です。